Đề tài “Nghiên cứu tình hình viêm phổi liên quan đến thở máy tại khoa Hồi sức tích cực Bệnh viện đa khoa tỉnh Quảng Ninh”
(Cập nhật: 29/11/2017)
Đề tài khoa học cơ sở “Nghiên cứu tình hình viêm phổi liên quan đến thở máy tại khoa Hồi sức tích cực Bệnh viện đa khoa tỉnh Quảng Ninh năm 2016” , chủ nhiệm Ths Bs Hà Mạnh Hùng
ĐẶT VẤN ĐỀ
Thở máy là một trong những kỹ thuật quan trọng không thể thiếu trong hồi sức cấp cứu [1]. Bên cạnh những lợi ích cho việc điều trị người bệnh, thở máy cũng gây ra nhiều biến chứng bất lợi, trong đó viêm phổi liên quan thở máy là một trong những biến chứng nghiêm trọng. Viêm phổi liên quan thở máy (VPLQTM) được hiểu là một tình trạng bệnh lý mắc phải tại cơ sở y tế, xảy ra sau khi bệnh nhân nhập viện, hay nói cách khác đây không phải là lý do đưa bệnh nhân tới viện.
Thời gian gần đây, viêm phổi liên quan thở máy luôn là vấn đề thời sự đối với ngành Y tế do có tỉ lệ mắc gia tăng không ngừng. Theo những báo cáo tại Mỹ, cứ 1000 người nhập viện thì có từ 5-10 bệnh nhân mắc viêm phổi liên quan thở máy, cứ sau 1000 ngày thở máy thì lại có 10-15 bệnh nhân mắc viêm phổi. Ở các nước phát triển, tỉ lệ viêm phổi liên quan thở máy tại các khoa Hồi sức cấp cứu dao động từ 9% đến 25%. Ở Việt Nam, theo tác giả Phạm Văn Hiển, tỉ lệ viêm phổi ở bệnh nhân thở máy là 74,2% [3]. Nghiên cứu của Giang thục Anh (2003-2004) cho thấy tỉ lệ viêm phổi liên quan đến thở máy chiếm 64,8% các nhiễm khuẩn bệnh viện [2]. Năm 2004, tại bệnh viện Việt Đức, tác giả Trịnh Văn Đồng gặp 26,8% viêm phổi ở những bệnh nhân chấn thương sọ não phải đặt ống nội khí quản thở máy [4].
Căn nguyên vi khuẩn gây VPLQTM rất đa dạng, thay đổi tùy thuộc khu vực địa lý, thời gian nghiên cứu, đối tượng nghiên cứu, cách lấy bệnh phẩm có xâm nhập hay không xâm nhập. Do đó, mỗi khoa Hồi sức cấp cứu phải luôn có sự đánh giá liên tục về dữ liệu vi khuẩn để giúp cho các bác sĩ lâm sàng điều trị kháng sinh thích hợp cho các bệnh nhân viêm phổi liên quan thở máy.
Nhằm tăng cường hiệu quả và chất lượng điều trị, bên cạnh việc thúc đẩy nghiên cứu áp dụng các biện pháp tiến bộ cải thiện tình trạng bệnh lý nền, làm sao để hạn chế tỉ lệ viêm phổi mắc phải ở những bệnh nhân thở máy đang trở thành vấn đề mang tính toàn cầu, nó thu hút sự quan tâm đặc biệt của ngành y tế trong nước cũng như trên thế giới. Có nhiều nghiên cứu đã ra đời và theo đó là nhiều biện pháp đã được áp dụng, nhờ đó tỉ lệ viêm phổi ở bệnh nhân đặt nội khí quản thở máy đã được cải thiện ở một số khu vực, quốc gia. Trong số đó, có nhiều biện pháp đã trở thành thường quy tại các bệnh phòng như: rửa tay với dung dịch sát khuẩn, mang găng vô trùng trước và sau khi chăm sóc bệnh nhân, cho bệnh nhân nằm đầu cao trong quá trình thở máy, sử dụng phin lọc ẩm…
Tại Việt Nam, các khoa Hồi sức cấp cứu đã áp dụng một số biện pháp để dự phòng viêm phổi liên quan thở máy như: cho bệnh nhân nằm đầu cao, đặt nội khí quản đường mũi, sử dụng phin lọc ẩm, xông hút kín…
Tại khoa Hồi sức tích cực bệnh viện tỉnh Quảng Ninh, hàng ngày phải điều trị một lượng lớn bệnh nhân nặng cần thông khí nhân tạo, trong số ấy không ít bệnh nhân không có tổn thương phổi từ trước mà chỉ sau thời gian được đặt ống nội khí quản và thở máy thì biểu hiện viêm phổi mới xuất hiện làm nặng thêm bệnh nền. Do vậy, việc áp dụng biện pháp hiệu quả nhằm dự phòng ngay từ đầu là hết sức cần thiết để hạn chế tối đa biến chứng viêm phổi cho bệnh nhân cần đặt ống nội khí quản thở máy, là vấn đề có tính thực tiễn và cấp thiết cho thực hành lâm sàng. Chính vì vậy, chúng tôi tiến hành nghiên cứu đề tài:
“Nghiên cứu tình hình viêm phổi liên quan đến thở máy tại khoa Hồi sức tích cực bệnh viện đa khoa tỉnh Quảng Ninh” với mục tiêu:
1.Nhận xét tình hình viêm phổi liên quan đến thở máy.
2.Xác định căn nguyên vi khuẩn gây viêm phổi ở bệnh nhân thở máy.
CHƯƠNG I
TỔNG QUAN
1.1. Đại cương về viêm phổi liên quan đến thở máy:
1.1.1. Định nghĩa:
Viêm phổi liên quan thở máy: là tình trạng viêm phổi xảy ra sau đặt ống nội khí quản thở máy từ 48 giờ trở đi mà trước đó không có biểu hiện triệu chứng và không ủ bệnh tại thời điểm nhập viện.
1.1.2. Dịch tễ học:
1.1.2.1. Tình hình viêm phổi bệnh viện, VPLQTM trên thế giới.
Viêm phổi bệnh viện (VPBV) đứng hàng thứ 2 trong tổng số nhiễm trùng bệnh viện ở Mỹ, chỉ sau nhiễm khuẩn tiết niệu. VPBV làm gia tăng biến chứng và tỉ lệ tử vong. VPBV làm tăng thời gian nằm viện lên 7 đến 9 ngày, đồng thời làm tăng chi phí điều trị 1,5 tỉ đô la/năm. Một số nghiên cứu cho thấy tần xuất mắc VPBV khoảng 5 đến 10 trường hợp trên 1000 bệnh nhân nhập viện, chiếm khoảng 25% số bệnh nhân nhiễm trùng liên quan đến khoa Hồi sức cấp cứu, trong đó hơn 90% các trường hợp VPBV xảy ra trong quá trình thở máy. VPLQTM chiếm khoảng 8-28% số bệnh nhân thở máy. Dựa trên các nghiên cứu về tỉ lệ mắc viêm phổi, Cross và Roup cho rằng bệnh nhân thở máy có nguy cơ VPBV lớn hơn 10 lần so với bệnh nhân không thở máy. Một nghiên cứu tiến cứu đoàn hệ tại 16 khoa Hồi sức tích cực ở Canada cho thấy số bệnh nhân bị VPLQTM là 177/1014 (chiếm 18%), trong đó có 131 chủng vi khuẩn được phân lập lây từ bệnh phẩm dịch phế quản bằng phương pháp rửa phế quản phế nang hoặc chổi quét có bảo vệ. Nghiên cứu của Cook, cho thấy tần xuất VPLQTM/ ngày là 3% đối với bệnh nhân thở máy trong 5 ngày đầu, 2% từ 6 - 10 ngày tiếp theo và 1% từ ngày 11. Tỉ lệ mắc VPLQTM dao động từ 5%-67% tùy theo từng nghiên cứu, phương tiện chẩn đoán VPLQTM.
Dịch tễ học ở Việt Nam, đặc biệt tại các khoa Hồi sức cấp cứu, VPBV cũng là một vấn đề thời sự đối với ngành Y tế do có tỉ lệ mắc vượt trội và gia tăng không ngừng. Báo cáo của Trương Anh Thư (2008) nghiên cứu 7571 bệnh nhân có 590 bệnh nhân nhiễm khuẩn bệnh viện, chiếm tỉ lệ 7,8%. Các loại nhiễm khuẩn bệnh viện thường gặp nhất là viêm phổi bệnh viện (41,9%), tiếp theo là nhiễm khuẩn vết mổ (27,5%), nhiễm khuẩn tiêu hoá (13,1%). Theo Nguyễn Việt Hùng, Nguyễn Gia Bình nghiên cứu tại khoa Hồi sức tích cực bệnh viện Bạch Mai từ năm 2006 đến năm 2007 trên 808 bệnh nhân có thời gian điều trị trên 48 giờ, các tác giả nhận thấy có 172 bệnh nhân bị VPBV chiếm 21,3% và số VPBV/số ngày thở máy là 63,5/1000. Báo cáo của Giang Thục Anh (2004) [2], tỉ lệ bệnh nhân VPLQTM chiếm 64,8% trong tổng số nhiễm khuẩn bệnh viện. Năm 2004, tại bệnh viện Việt Đức, tác giả Trịnh Văn Đồng gặp 26,8% viêm phổi ở những bệnh nhân chấn thương sọ não phải đặt ống nội khí quản thở máy [4]. Theo Lê Bảo Huy tiến hành nghiên cứu tại khoa Hồi sức cấp cứu bệnh viện Thống Nhất TPHCM trong 3 năm 2006 - 2008, có 198/366 VPLQTM chiếm 52,5%. Đặc biệt, tác giả cho thấy nhóm mắc bệnh sớm (< 5 ngày) có tỉ lệ thấp hơn nhóm muộn ( ≥ 5 ngày ) (p < 0,05).
1.1.2.2. Tỉ lệ tử vong
Tỉ lệ tử vong thô từ 30%-70% ở bệnh nhân VPBV và 24%-76% ở bệnh nhân VPLQTM, trong đó bệnh nhân tử vong do bệnh lý nguyên nhân nhiều hơn là do viêm phổi. Bệnh nhân VPLQTM nguy cơ tử vong gấp 2-10 lần so với bệnh nhân không VPLQTM. Trên thực tế, khó phân biệt được tỉ lệ tử vong ở bệnh nhân có VPLQTM thực sự là do viêm phổi hay do bệnh lý nền, vì phần lớn bệnh nhân nặng mới cần thở máy. Do đó, không chắc chắn số bệnh nhân nặng sẽ sống sót nếu không bị VPLQTM. Tuy nhiên, ở một số nghiên cứu cho thấy VPBV là yếu tố tiên lượng quan trọng cho sự khác biệt về tỉ lệ tử vong ở các đối tượng bệnh nhân nặng như phẫu thuật tim, tổn thương phổi cấp, lơxêmi cấp, ghép phổi, ghép tuỷ. Nghiên cứu của Werarak (năm 2010) cho thấy tỉ lệ tử vong do VPBV là 14,4%, bệnh nhân tử vong trong bệnh cảnh nhiễm khuẩn nặng, sốc nhiễm khuẩn.
1.1.2.3. Ngày nằm viện và chi phí điều trị của VPLQTM
Một nghiên cứu cho thấy VPLQTM kéo dài thời gian thở máy từ 10-30 ngày, nghiên cứu khác cũng cho thấy thời gian nằm tại khoa Hồi sức tích cực của bệnh nhân có VPLQTM trung bình là 21 ngày so với 15 ngày ở nhóm chứng. Thêm nữa, thời gian kéo dài trung bình là 20 ngày ở nhóm bệnh nhân có VPLQTM so với nhóm chứng khi so sánh ghép cặp, thời gian thở máy trung bình, thời gian nằm tại khoa Hồi sức tích cực, thời gian nằm viện tương ứng là 12,0; 20,5; và 43,0 ngày đối với bệnh nhân chấn thương có viêm phổi so với 8,0; 15,0 và 34,0 ngày ở nhóm chứng.
1.1.3. Chẩn đoán viêm phổi liên quan thở máy
1.1.3.1. Các triệu chứng lâm sàng:
Chẩn đoán lâm sàng viêm phổi liên quan thở máy trong phần lớn các nghiên cứu đã công bố đều dựa trên sự biểu hiện của các thông số lâm sàng: tăng hoặc giảm thân nhiệt, thay đổi số lượng và màu sắc của dịch tiết phế quản, thay đổi số lượng bạch cầu trong máu ngoại vi, giảm oxy hóa máu.
Thay đổi tính chất đờm mủ trên lâm sàng chỉ có giá trị hạn chế vì hoàn toàn mang tính chủ quan và không phải luôn luôn trong bệnh cảnh này. Hơn nữa, tính chất đờm có thể thay đổi khi có viêm xoang, sặc phải dịch dạ dày, hay lây nhiễm do các chất tiết từ phía trên đi qua bóng chèn của ống nội khí quản khi không được bơm căng.
1.1.3.2. Các xét nghiệm cận lâm sàng
- XQ phổi
Một trong những dấu hiệu quan trọng để chẩn đoán VPLQTM là xuất hiện dấu hiệu tổn thương mới trên phim XQ phổi, đặc biệt ở những bệnh nhân có phim XQ phổi trước đó bình thường. Các thay đổi trên phim XQ thể hiện phản ứng viêm tại chỗ do nhiễm khuẩn tỏ ra đặc hiệu hơn, đó là hình ảnh khí trong phế quản, thâm nhiễm phế nang, hình ảnh bóng, hang, mờ rãnh liên thuỳ, xẹp phổi và các thâm nhiễm không đối xứng trên nền phổi có tổn thương đối xứng trước đó.
- Các xét nghiệm vi khuẩn học
+ Phương pháp không dùng nội soi: Kỹ thuật cấy dịch hút từ ống nội khí quản. + Phương pháp có dùng nội soi phế quản: Kỹ thuật rửa phế quản phế nang, kỹ thuật được tiến hành thông qua nội soi phế quản ống mềm, bơm rửa phế quản phế nang bằng dung dịch nước muối sinh lý, sau đó lấy mẫu làm xét nghiệm. Kỹ thuật này có độ chính xác cao.
1.1.4. Bảng điểm chẩn đoán VPLQTM (CPIS: Clinical Pulmonary infection score):
Các triệu chứng lâm sàng đứng riêng lẻ thường không có độ tin cậy để chẩn đoán viêm phổi liên quan thở máy, có độ nhạy cao nhưng độ đặc hiệu thấp. Năm 1991, Pugin và cộng sự lần đầu tiên đề nghị xác định VPLQTM bằng cách cho điểm theo bảng điểm viêm phổi [8]. Bảng này được tác giả xây dựng dựa trên sự kết hợp các thông số trên lâm sàng: nhiệt độ, số lượng bạch cầu trong máu ngoại vi, số lượng và tính chất dịch tiết phế quản, tình trạng ôxy hoá máu (PaO2/FiO2) hình ảnh tổn thương trên phim chụp XQ phổi và bán định lượng vi khuẩn trong dịch tiết phế quản. Giá trị của bảng điểm dao động từ 0 đến 12 điểm. Tác giả thấy rằng điểm viêm phổi > 6 là có nguy cơ cao về viêm phổi với độ nhạy 93% và độ đặc hiệu là 100%, ở nghiên cứu này với 28 bệnh nhân thở máy kéo dài đã cho thấy mối liên quan chặt chẽ (r = 0,84; p < 0,0001) giữa điểm lâm sàng và các mẫu nuôi cấy vi khuẩn.
Bảng điểm viêm phổi của Pugin (1991)
|
Tiêu chuẩn |
Điểm |
|
1. Nhiệt độ (0C) ≥ 36,5 và ≤ 38,4 ≥ 38,5 và ≤ 38,9 ≥ 39 hoặc ≤ 36 |
0 1 2 |
|
2. Bạch cầu trong máu/mm3 4.000 ≤ BC ≤ 11.000 < 4.000 hoặc > 11.000 < 4.000 hoặc > 11.000 và BC đũa ≥ 50% |
0 1 2 |
|
3. Dịch tiết phế quản Không có / có rất ít Dịch tiết nhiều, không đục Dịch tiết nhiều, đục hoặc đờm mủ |
0 1 2 |
|
4. Oxy hóa máu: PaO2/FiO2 (mmHg) > 240 hoặc ARDS ≤ 240 và không có ARDS |
0 2 |
|
5. XQ phổi Không có thâm nhiễm hoặc tiến triển mới Thâm nhiễm rải rác hoặc lốm đốm Thâm nhiễm vùng hoặc tiến triển |
0 1 2 |
|
6. Nuôi cấy dịch phế quản Rất ít hoặc không mọc Mức độ vừa phải hoặc số lượng nhiều khi nuôi cấy Vi khuẩn gây bệnh giống như nhuộm Gram |
0 1 2 |
|
Tổng số điểm |
0 đến 12 |
* BC: Bạch cầu
* t0: nhiệt độ
* ARDS: acute respiratory distress syndrome: hội chứng suy hô hấp cấp tiến triển
Hiện nay, bảng điểm viêm phổi được khuyến cáo như là phương tiện chẩn đoán lâm sàng VPLQTM và đã được sử dụng rộng rãi trong cả thực hành cũng như trong các thử nghiệm lâm sàng.
1.2. Căn nguyên gây viêm phổi bệnh viện và viêm phổi liên quan thở máy
1.2.1. Căn nguyên vi khuẩn gây VPBV, VPLQTM trên thế giới:
Căn nguyên vi khuẩn gây VPBV, VPLQTM thay đổi tùy thuộc khu vực địa lý, thời gian nghiên cứu, đối tượng nghiên cứu, cách lấy bệnh phẩm có xâm nhập hay không xâm nhập. Nhiều nghiên cứu cho thấy hơn 60% VPBV, VPLQTM là do vi khuẩn hiếu khí Gram âm. Tuy nhiên, thời gian gần đây nhiều khảo sát cho thấy vi khuẩn Gram dương đang có xu hướng gia tăng với chủng vi khuẩn thường gặp là Staphylococcus aureus.
1.2.2. Tình hình vi khuẩn gây VPBV và VPLQTM ở Việt nam:
Thời gian gần đây viêm phổi bệnh viện, viêm phổi liên quan thở máy đang trở thành một vấn đề thời sự đối với ngành Y tế do tỉ lệ mắc gia tăng không ngừng. Có nhiều nghiên cứu được tiến hành nhằm mục đích xác định căn nguyên gây VPBV, VPLQTM ở nhiều bệnh viện khác nhau trên cả nước. Loại vi khuẩn thường gặp nhất gây VPBV và VPLQTM là Pseudomonas aeruginosa và Acinetobacter baumannii. Tại khoa Hồi sức cấp cứu bệnh viện Bạch Mai, nghiên cứu của Phạm Văn Hiển năm 1996 cho thấy ở bệnh nhân thở máy, tỉ lệ trực khuẩn gram âm chiếm 89% trong đó Pseudomonas aeruginosa chiếm 42,8%. Năm 1999 theo nghiên cứu của Nguyễn Thị Dụ và cộng sự, vi khuẩn thường gặp nhất ở bệnh nhân viêm phổi do thở máy là Pseudomonas aeruginosa (91,8%), Staphylococcus aureus chiếm 5,4% . Một nghiên cứu của Khoa Hồi sức tích cực bệnh viện Bạch Mai năm 2002 cũng cho thấy Pseudomonas aeruginosa gặp nhiều nhất trong số các bệnh nhân VPBV (64.8%), tiếp đến Acinetobacter baumannii (24.3%) và Staphylococcus aureus (8.1%). Một nghiên cứu khác của Giang Thục Anh năm 2004 tiến hành tại khoa Hồi sức tích cực bệnh viện Bạch Mai lại cho thấy vi khuẩn gây VPLQTM chiếm tỉ lệ cao nhất là Acinetobacter baumannii 44%, tiếp đến là Pseudomonas aeruginosa 21%, các vi khuẩn khác là Klebsiella pneumoniae 13%, Staphylococcus aureus 7%. Nghiên cứu năm 2004 của tác giả Trịnh Văn Đồng trên các bệnh nhân chấn thương sọ não phải thở máy tại bệnh viện Việt Đức, tác giả nhận thấy Pseudomonas aeruginosa gây viêm phổi liên quan thở máy chiếm tỉ lệ cao nhất (33,13%), tiếp đến là Acinetobacter baumannii chiếm tỉ lệ 22,08%, Staphylococcus aureus chỉ chiếm 12,26%.
1.2.3. Tình trạng kháng kháng sinh của vi khuẩn gây VPBV, VPLQTM
Tình trạng vi khuẩn kháng kháng sinh ngày một nhiều và đang là vấn đề toàn cầu. Bệnh nhân VPBV, VPLQTM mắc phải vi khuẩn kháng kháng sinh, đặc biệt vi khuẩn đa kháng có thời gian nằm viện kéo dài, chi phí điều trị tăng cáo và tỉ lệ tử vong cao hơn so với bệnh nhân không mắc phải vi khuẩn đa kháng.
Tình trạng kháng kháng sinh, đặc biệt ở các khoa Hồi sức tích cực là vấn đề mang tính toàn cầu: xuất hiện ngày càng nhiều và nhanh các chủng vi khuẩn kháng thuốc (đa kháng). Các yếu tố chính góp phần gây gia tăng kháng kháng sinh bao gồm: sử dụng rộng rãi nhiều loại kháng sinh mạnh, phổ rộng cũng song song làm phát triển các chủng vi khuẩn kháng thuốc; việc lạm dụng kháng sinh tại các khoa Hồi sức tích cực và khối Ngoại; do điều trị kinh nghiệm ban đầu chậm, không đầy đủ cho các bệnh nhân nặng . Nghiên cứu của Jones cho thấy căn nguyên vi khuẩn phân lập từ bệnh nhân VPLQTM thường có tỉ lệ kháng kháng sinh cao hơn căn nguyên vi khuẩn ở bệnh nhân VPBV và cho thấy xu hướng kháng kháng sinh ngày một tăng của 6 tác nhân vi khuẩn hàng đầu gây VPBV và VPLQTM của 3 khu vực Mỹ, châu Âu, và châu Mỹ Latinh từ năm 2004 - 2008.
Nghiên cứu cho thấy các yếu tố nguy cơ mắc phải vi khuẩn đa kháng bao gồm: điều trị kháng sinh trong vòng 90 ngày, viêm phổi muộn > 5 ngày, tỉ lệ đề kháng kháng sinh cao trong cộng đồng hoặc trong các khoa săn sóc đặc biệt, có các yếu tố nguy cơ cho viêm phổi liên quan chăm sóc y tế bao gồm: tái nhập viện trong vòng 2 - 90 ngày, chăm sóc y tế tại nhà, truyền dịch, kháng sinh tại nhà, lọc máu trong vòng 30 ngày, chăm sóc vết thương tại nhà, có thành viên trong gia đình mắc phải vi khuẩn đa kháng, cơ địa suy giảm miễn dịch.
1.3. Các yếu tố nguy cơ và biện pháp dự phòng viêm phổi bệnh viện
1.3.1. Các yếu tố nguy cơ dẫn đến viêm phổi bệnh viện, viêm phổi liên quan thở máy
Trong điều kiện bình thường đường hô hấp vẫn có vi khuẩn hiếu kỵ khí cư trú. Hệ thống bảo vệ của cơ thể luôn kiểm soát nghiêm ngặt đảm bảo duy trì sự vô khuẩn của đường hô hấp dưới.
Để có thể gây viêm phổi, vi khuẩn cần phải xâm nhập được vào đường hô hấp dưới của bệnh nhân, từ đó nhân lên và gây bệnh. Vi khuẩn xâm nhập vào đường hô hấp dưới có thể qua 1 trong 4 cơ chế sau: (1) Hít phải dịch tiết có vi khuẩn, trực tiếp từ họng hầu hoặc gián tiếp từ dịch dạ dày nhiễm bẩn; (2) Vi khuẩn từ ổ nhiễm trùng màng phổi xâm nhập trực tiếp vào; (3) Vi khuẩn từ bên ngoài đưa vào qua dụng cụ y tế, hạt khí dung hoặc không khí bị nhiễm bẩn; (4) Vi khuẩn ở các ổ nhiễm khuẩn nơi khác theo đường máu tới phổi.
VPBV xảy ra khi có sự mất cân bằng giữa vật chủ và vi khuẩn cư trú, các vi khuẩn xâm nhập vào đường hô hấp dưới, cư trú, phát triển và gây viêm phổi. Nguồn vi khuẩn gây VPBV bao gồm các dụng cụ chăm sóc y tế, môi trường ( nước, không khí, giường…) và do lây truyền giữa nhân viên y tế với bệnh nhân. Các bệnh nhân nặng, bệnh nhân phẫu thuật, sử dụng kháng sinh, hoặc có bệnh lý nội khoa khác, khi tiếp xúc với các phương tiện chăm sóc hô hấp xâm nhập, chính là cơ chế quan trọng nhất gây VPBV và VPLQTM.
So với viêm phổi mắc phải trong cộng đồng, VPBV, VPLQTM xảy ra chủ yếu do cơ chế chính là các vi khuẩn xâm nhập vào đường hô hấp dưới do sặc, hít vào những dịch tiết bội nhiễm và những hạt khí dung nhiễm khuẩn, bên cạnh đó sự suy giảm khả năng tự bảo vệ của cơ thể, sự thay đổi môi trường sinh lý bình thường đã tạo điều kiện thuận lợi cho sự phát triển và xâm nhập của vi khuẩn.
1.3.1.1. Đặt ống nội khí quản và thở máy.
Bệnh nhân được đặt ống nội khí quản thở máy làm tăng nguy cơ viêm phổi lên 6 đến 21 lần so với bệnh nhân không thở máy xâm nhập.
Khi bệnh nhân được đặt ống nội khí quản, nắp thanh môn luôn mở và khoang dưới thanh môn thông trực tiếp với phía ngoài, qua đó các vi khuẩn cùng chất tiết bội nhiễm dễ dàng xâm nhập vào khoang hạ thanh môn. Tại đây, chúng bị chặn lại bởi bóng chèn của ống nội khí quản. Trong suốt thời gian thở máy, một lượng nhỏ dịch tiết mang vi khuẩn di chuyển liên tục theo khe giữa thành ngoài bóng chèn và mặt trong thanh quản xâm nhập vào khí phế quản dẫn đến viêm phổi. Còn lại, từng lượng lớn dịch bội nhiễm chảy vào khí quản khi bóng chèn nội khí quản không được bơm căng, khi áp lực bóng chèn giảm trong quá trình thông khí nhân tạo (< 20 cmH2O), đặc biệt trong thời điểm chuẩn bị rút nội khí quản.
Sau khi xâm nhập vào khí quản, vi khuẩn sẽ định cư, nhân lên ở đường hô hấp dưới. Các trực khuẩn gram âm ngoài môi trường xâm nhập dễ dàng qua ống nội khí quản vào đường hô hấp dưới, do ái tính cao với các tế bào biểu mô tại đây, trở thành các vi khuẩn thường gặp trong viêm phổi bệnh viện. Đôi khi chính ống nội khí quản lại là nơi ẩn náu an toàn của vi khuẩn trước sự tấn công của kháng sinh và cơ chế bảo vệ của cơ thể, tạo thành mảng vi khuẩn trong ống (mảng bám sinh học). Mảng vi khuẩn đó có thể bị bong ra do hít, ho, hoặc dịch chuyển ống làm tăng nguy cơ nhiễm khuẩn hô hấp.
Bình thường, cơ thể tiêu diệt mầm bệnh xâm nhập vào phổi dựa vào hệ thống lông chuyển, hệ thống làm sạch cơ học của đường hô hấp trên, khả năng sản xuất cytokins, khả năng ứng phó của đại thực bào, bạch cầu đa nhân trung tính. Tất cả yếu tố này đều bị ảnh hưởng ở bệnh nhân đang thông khí nhân tạo, phá vỡ cơ chế bảo vệ sinh lý trong khi cơ thể luôn có nguy cơ tiếp xúc trực tiếp với vi khuẩn.
Cùng với nội khí quản, đặt lại nội khí quản cũng là một yếu tố nguy cơ của VPLQTM. Bệnh nhân hôn mê hoặc liệt hầu họng có nguy cơ cao hít phải chất tiết hầu họng có vi khuẩn. Một yếu tố khác là bệnh nhân hít trực tiếp dịch dạ dày vào đường hô hấp dưới, đặc biệt khi nội khí quản đã rút nhưng còn lưu sonde dạ dày. Theo một nghiên cứu, tỉ lệ viêm phổi ở bệnh nhân phải đặt lại nội khí quản là 47% so với 4% ở nhóm không phải đặt lại nội khí quản, đặt lại nội khí quản là một trong các yếu tố nguy cơ độc lập của VPLQTM. Một nghiên cứu 135 bệnh nhân sau phẫu thuật tim cũng cho thấy đặt lại nội khí quản là yếu tố nguy cơ chính gây VPLQTM, có tới 92% bệnh nhân VPLQTM xuất hiện ở nhóm bệnh nhân phải đặt lại nội khí quản so sánh với 12% ở nhóm chứng. Các nghiên cứu khác cũng cho thấy đặt lại nội khí quản liên quan đến nguy cơ cao hơn xuất hiện viêm phổi.
1.3.1.2. Hít phải dịch dạ dày và sử dụng thuốc dự phòng chảy máu dạ dày do stress
Dạ dày có thể là bể chứa của các mầm bệnh gây viêm phổi, mặc dù không phải ở tất cả các bệnh nhân nằm ở khoa Hồi sức tích cực cần thở máy. Theo một số nghiên cứu, có đến 27-45% bệnh nhân có vi khuẩn trong dịch đường tiêu hóa sau đó cư trú trong phế quản chỉ sau khoảng 2 ngày. Trong một số nghiên cứu khác khi sử dụng chất đánh dấu phóng xạ cho thấy dịch tiết đường tiêu hóa đã xuất hiện trong phế quản ở bệnh nhân đặt nội khí quản chỉ trong vài giờ. Các nghiên cứu này kết luận ít nhất 25 - 40% bệnh nhân có vi khuẩn cư trú ở khí phế quản có nguồn gốc từ dạ dày, chứng tỏ dịch đường tiêu hóa là yếu tố nguy cơ gây VPBV. Cho dù vi khuẩn lên từ ruột non hay xuống từ hầu họng, dạ dày như là một cái bể chứa để vi khuẩn nhân lên và đạt được nồng độ cao. Môi trường kiềm trong dạ dày là điều kiện tiên quyết cho các quá trình trên diễn ra.
1.3.1.3. Tư thế bệnh nhân và cho ăn qua ống thông dạ dày.
Bệnh nhân nằm đầu thấp có nguy cơ VPBV do hít phải dịch từ hầu họng, và đường tiêu hóa. Một số nghiên cứu sử dụng chất đánh dấu phóng xạ vào dịch nuôi dưỡng, cho thấy nhóm bệnh nhân nằm đầu thấp (0 độ) hít phải dịch dạ dày nhiều hơn đáng kể so với nhóm bệnh nhân nằm đầu cao 45 độ. Trong một nghiên cứu chia nhóm ngẫu nhiên cũng cho thấy tỉ lệ VPBV ở nhóm nằm đầu thấp cao hơn hẳn so với nhóm bệnh nhân nằm đầu cao 45 độ.
Cho bệnh nhân ăn qua ống thông dạ dày là yếu tố nguy cơ phát triển VPBV, do tăng nguy cơ hít phải dịch dạ dày. Tuy nhiên, việc nuôi dưỡng bằng đường tĩnh mạch lại có nguy cơ nhiễm trùng do đặt các dụng cụ xâm lấn, tăng giá thành, và làm mất các nhung mao ở đường ruột. Do đó, trên thực tế, các bệnh nhân phải thở máy xâm nhập, đặt ống thông dạ dày cho ăn là chỉ định khó có thể tránh được. Tuy nhiên, trong một nghiên cứu cho thấy việc cho bệnh nhân nuôi dưỡng qua mở thông tá tràng hoặc hỗng tràng, làm giảm nguy cơ VPBV so với nhóm cho ăn qua ống thông hoặc mở thông dạ dày.
1.3.1.4. Sử dụng kháng sinh.
Lạm dụng kháng sinh ở các bệnh viện làm tăng nguy cơ VPBV và gia tăng vi khuẩn đa kháng thuốc, và là một trong bốn yếu tố nguy cơ độc lập liên quan đến VPBV (suy cơ quan, tuổi lớn hơn 60, bệnh nhân nằm đầu thấp). Trong một số nghiên cứu khác lại cho thấy sử dụng kháng sinh dự phòng trong 8 ngày đầu khi đặt ống nội khí quản làm giảm tỉ lệ mắc VPLQTM sớm. Ngược lại, sử dụng kháng sinh kéo dài ở bệnh nhân hồi sức tích cực dẫn đến cư trú của các chủng vi khuẩn bội nhiễm và kháng thuốc, đồng thời không làm giảm tỉ lệ mắc VPLQTM muộn.
1.3.1.5. Dụng cụ hỗ trợ hô hấp
Dụng cụ hỗ trợ hô hấp nhiều lúc chính là nguồn vi khuẩn gây VPBV. Bệnh nhân thông khí nhân tạo có thể hít phải vi khuẩn vào đường hô hấp dưới khi có sử dụng các thiết bị khí dung. Các hạt khí dung có kích thước 1- 3 mcron, nên dễ dàng đi vào và lắng đọng tại các phế nang. Tại Mỹ, trong những năm 1970 đã xảy ra vụ dịch viêm phổi bệnh viện do dung dịch khí dung nhiễm trực khuẩn gram âm. Craven đã khảo sát các bình ngưng trên đường thở đã cho thấy 80% đã có vi khuẩn định cư sau 24 giờ, và có liên quan tới các vi khuẩn cư trú tại mũi họng. Sử dụng bình làm ẩm gây ngưng đọng nước trong dây máy thở, có thể tạo điều kiện cho vi khuẩn cư trú, phát triển dẫn đến VPLQTM. Nghiên cứu của Craven cho thấy có đến 73% chủng vi khuẩn Gram âm khi nhuộm bệnh phẩm đờm của bệnh nhân có liên quan đến vi khuẩn cư trú ở dây máy thở.
1.3.1.6. Viêm xoang và đặt nội khí quản đường mũi
Đặt ống nội khí quản đường mũi dễ dẫn đến viêm xoang, làm tăng nguy cơ VPLQTM. Trong một nghiên cứu 300 bệnh nhân thở máy trên 7 ngày ở 2 nhóm đặt nội khí quản đường miệng và mũi, cho thấy tỉ lệ viêm xoang ở nhóm đặt nội khí quản đường mũi cao hơn đường miệng. Có tới 67% bệnh nhân mắc VPLQTM khi có viêm xoang xuất hiện trong quá trình thở máy trong nghiên cứu của Rouby.
1.3.1.7. Sử dụng thuốc an thần, liệt cơ và lây nhiễm do nhân viên y tế
Thực tế, có nhiều đường gây ra VPBV ngoài vi khuẩn cư trú ở họng hầu và khí quản, các con đường này có thể qua bàn tay của các nhân viên y tế và qua các thiết bị y tế bị nhiễm bẩn. Các hoạt động chăm sóc bệnh nhân gồm hút đờm, chăm sóc răng miệng, tắm, chăm sóc nội khí quản, cho ăn.. tạo nhiều cơ hội cho vi khuẩn lan tràn khi mà các thực hành kiểm soát nhiễm khuẩn không tốt.
Nghiên cứu của Kress cho thấy sử dụng các thuốc liệt cơ và một số thuốc an thần làm tăng tỉ lệ viêm phổi liên quan đến thở máy.
1.3.2. Các biện pháp dự phòng viêm phổi bệnh viện.
1.3.2.1. Thói quen rửa tay, mang găng vô khuẩn
Bệnh nhân nằm điều trị tại các khoa Hồi sức tích cực, nguồn lây bệnh quan trọng là qua bàn tay của nhân viên y tế. Thói quen rửa tay bằng các dung dịch có cồn và mang găng vô khuẩn đã được chứng minh làm giảm tỉ lệ VPBV, VPLQTM. Rửa tay bằng các dung dịch có cồn tốt hơn rửa thông thường. Phải rửa tay bất kể có dùng găng hay thay găng, không bỏ găng sau khi khám bệnh nhân hoặc khi chăm sóc giữa những vùng “bẩn” và “sạch” trên cùng bệnh nhân được coi là vi phạm nguyên tắc vệ sinh bàn tay, nên rửa hoặc sát khuẩn lại bàn tay sau khi tháo găng.
1.3.2.2. Sử dụng hệ thống hút đờm kín
Sử dụng hệ thống hút đờm kín, do giảm tiếp xúc trực tiếp giữa đường hô hấp dưới với môi trường trung gian cũng làm giảm tỉ lệ viêm phổi liên quan tới thở máy [5].
1.3.2.3. Vệ sinh răng miệng bằng dung dịch sát khuẩn (chlorhexidine)
Trong quá trình thông khí nhân tạo, do mất cơ hội vệ sinh họng miệng, các vi khuẩn ở các mảng bám răng xâm nhập rất nhanh vào đường hô hấp, cung cấp thêm các mầm bệnh. Việc vệ sinh răng miệng bằng dung dịch chlorhexidine đã được chứng minh làm giảm tỉ lệ viêm phổi ở bệnh nhân thở máy.
1.3.2.4. Thay định kỳ hệ thống đường thở
Ống nội khí quản cũng lại là nơi ẩn náu an toàn của vi khuẩn trước sự tấn công của kháng sinh và cơ chế bảo vệ của cơ thể, chúng tạo thành mảng vi khuẩn trong ống (mảng bám sinh học). Khi bệnh nhân ho, hít hoặc dịch chuyển ống làm các mảng này rơi ra, tăng nguy cơ nhiễm khuẩn hô hấp.
Việc thay định kỳ hệ thống dây máy thở sau mỗi 7 ngày được coi là tối ưu để hạn chế viêm phổi liên quan thở máy, với điều kiện tuân thủ nghiêm ngặt nguyên tắc khử khuẩn tất cả các bộ phận.
1.3.2.5. Sử dụng phin lọc ẩm
So với hệ thống làm ẩm bằng bình đốt (có sử dụng dây nhiệt), phin lọc ẩm (heat and moisture exchangers - HME) có thể làm giảm khả năng nhiễm khuẩn tại bình ngưng. Kirton cho thấy các bệnh nhân được làm ẩm bằng bình đốt có nguy cơ viêm phổi bệnh viện cao gấp 2,7 lần so với nhóm dùng phin lọc ẩm.
1.3.2.6. Không để bệnh nhân thở máy nằm đầu bằng
Ở các bệnh nhân đặt nội khí quản thở máy ở tư thế nằm ngửa đầu bằng rất dễ bị sặc, và trào ngược dịch dạ dày. Năm 1999, Drakulovic MB và cộng sự đã thực hiện một nghiên cứu tiến cứu trên 86 bệnh nhân được đặt ống nội khí quản thở máy và được nuôi dưỡng qua xông dạ dày, số bệnh nhân này được chia ngẫu nhiên thành hai nhóm, đánh giá dựa trên các tiêu chí lâm sàng và nuôi cấy dịch phế quản. Kết quả có 3 trong 39 bệnh nhân thuộc nhóm được đặt tư thế nằm đầu cao 450 xuất hiện viêm phổi trên lâm sàng chiếm 8%, trong khi có 16 trong 48 bệnh nhân thuộc nhóm bệnh nhân thông khi nhân tạo nằm đầu bằng xuấn hiện viêm phổi (chiếm 34%), kết quả cũng tương tự khi nuôi cấy dịch phế quản với tỉ lệ dương tính ở hai nhóm tương ứng là 5% và 23%. Nghiên cứu của Staudinger T và cộng sự cho thấy khi thay đổi tư thế thường xuyên cho bệnh nhân thở máy làm giảm ti lệ VPLQTM so với nhóm chứng (11% và 23%, p<0/05).
1.3.2.7. Tránh đặt nội khí quản đường mũi; hạn chế sử dụng thuốc an thần; cai máy và rút nội khí quản sớm
Đặt ống nội khí quản đường mũi dễ dẫn đến viêm xoang, làm tăng nguy cơ VPLQTM. Vì vậy nên tránh đặt nội khí quản đường mũi.
Nội khí quản là yếu tố tiên đoán VPBV mạnh nhất, là yếu tố nguy cơ liên tục của VPBV. Khả năng tiên lượng rút nội khí quản rất khác nhau giữa các thầy thuốc, vì vậy cần có phác đồ cai máy chuẩn để việc rút nội khí quản sớm có hiệu quả. Nghiên cứu của Ely và cộng sự đưa ra phác đồ cai máy chuẩn kết hợp thử nghiệm tự thở hàng ngày cho thấy rút ngắn được thời gian thở máy, thời gian nằm khoa Hồi sức tích cực và giảm tỉ lệ VPBV.
Sử dụng thuốc an thần, liệt cơ là yếu tố liên quan VPBV, VPLQTM. Vì vậy nên kiểm soát nghiêm ngặt việc chỉ định nhóm thuốc này. Nghiên cứu của Kress và cộng sự cho thấy sử dụng an thần ngắt quãng tốt hơn an thần liên tục do rút ngắn thời gian thở máy, giảm tỉ lệ VPLQTM.
1.3.2.8. Thở máy không xâm nhập
Thở máy không xâm nhập qua mặt nạ cho bệnh nhân suy hô hấp cấp nên được tiến hành rộng rãi. Do không phải đặt nội khí quản, thở máy không xâm nhập có thể tránh được các biến chứng liên quan đến nội khí quản. Nghiên cứu của Antoneli trên 64 bệnh nhân được chia ngẫu nhiên vào hai nhóm thở máy không xâm nhập và xâm nhập, kết quả cho thấy bệnh nhân thuộc nhóm thở máy không xâm nhập có tỉ lệ VPBV ít hơn, thời gian thở máy ngắn hơn và thời gian nằm khoa hồi sức tích cực ngắn hơn. Nghiên cứu của Phùng Nam Lâm thực hiện tại Khoa Cấp cứu bệnh viện Bạch mai từ 2005-2010 cho thấy thở máy không xâm nhập cũng làm giảm tỉ lệ đặt nội khí quản, giảm thời gian nằm khoa Hồi sức tích cực.
CHƯƠNG II
ĐỐI TƯỢNG VÀ PHƯƠNG PHÁP NGHIÊN CỨU
2.1. Đối tượng và địa điểm nghiên cứu
2.1.1. Tiêu chuẩn lựa chọn bệnh nhân
Bệnh nhân được đặt ống nội khí quản.
2.1.2.Tiêu chuẩn chẩn đoán viêm phổi liên quan thở máy (VPLQTM):
Bệnh nhân chẩn đoán viêm phổi liên quan thở máy khi có đầy đủ 2 tiêu chuẩn lâm sàng và vi sinh:
2.1.2.1. Chẩn đoán lâm sàng:
- Dựa theo bảng điểm lâm sàng viêm phổi CPIS của Pugin: Bệnh nhân được chẩn đoán là VPLQTM khi có điểm viêm phổi > 6 sau thở máy ít nhất 48 giờ ( không lấy tiêu chuẩn vi khuẩn).
Bảng điểm viêm phổi của Pugin (không lấy tiêu chuẩn vi khuẩn)
|
Tiêu chuẩn |
Điểm |
|
Nhiệt độ (0C) ≥ 36,5 và ≤ 38,4 ≥ 38,5 và ≤ 38,9 ≥ 39 hoặc ≤ 36 |
0 1 2 |
|
Bạch cầu trong máu/mm3 4.000 ≤ BC ≤ 11.000 < 4.000 hoặc > 11.000 < 4.000 hoặc > 11.000 và BC đũa ≥ 50% |
0 1 2 |
|
Dịch tiết phế quản Không có / có rất ít Dịch tiết nhiều, không đục Dịch tiết nhiều, đục hoặc đờm mủ |
0 1 2 |
|
Oxy hóa máu: PaO2/FiO2 (mmHg) > 240 hoặc ARDS ≤ 240 và không có ARDS |
0 2 |
|
XQ phổi Không có thâm nhiễm hoặc tiến triển mới Thâm nhiễm rải rác hoặc lốm đốm Thâm nhiễm vùng hoặc tiến triển |
0 1 2 |
|
Tổng số điểm |
0 đến 10 |
* BC: Bạch cầu
* t0: nhiệt độ
* ARDS: Adult Respiratory Distress Syndrome: hội chứng suy hô hấp cấp tiến triển.
2.1.2.1. Chẩn đoán vi sinh:
- Kết quả nuôi cấy dịch phế quản dương tính.
2.1.3. Tiêu chuẩn loại trừ:
- Bệnh nhân có bằng chứng viêm phổi từ trước: sốt, tăng bạch cầu, có thâm nhiễm phổi…
- Bệnh nhân được đặt nội khí quản ở tuyến trước.
- Bệnh nhân đang dùng hoá trị liệu gây giảm bạch cầu.
- Bệnh nhân có các bệnh lý suy giảm miễn dịch.
- Bệnh nhân tử vong trong vòng 48 giờ sau khi được đặt nội khí quản thở máy.
2.1.4. Thời gian và địa điểm nghiên cứu
- Nghiên cứu tại khoa Hồi sức tích cực bệnh viện tỉnh Quảng Ninh.
- Thời gian nghiên cứu: từ năm 2015
2.2. Phương pháp nghiên cứu.
2.2.1. Thiết kế nghiên cứu.
- Tiến cứu mô tả
2.2.2. Phương tiện nghiên cứu.
- Ống nội khí quản.
- Bộ dụng cụ đặt nội khí quản.
- Hệ thống hút trung tâm.
- Máy nội soi phế quản của hãng Olympus, kích thước ống 5,3 mm.
- Xylocain 2% để gây tê khi nội soi phế quản.
- Máy theo dõi: Nhịp tim, nhịp thở, SpO2, điện tim đồ.
- Máy thở.
- Máy phân tích khí máu.
- Máy chụp XQ tim phổi tại giường.
- Các phương tiện, thuốc chuyên dụng hồi sức cấp cứu khác.
- Hệ thống xét nghiệm vi sinh, sinh hóa, huyết học, chẩn đoán hình ảnh của bệnh viện tỉnh Quảng Ninh.
- Sử dụng bệnh án mẫu thu thập số liệu cơ bản ngay khi bệnh nhân vào viện và từ các bảng theo dõi bệnh nhân, các kết quả thông tin trong bệnh án bệnh phòng.
2.2.3. Thu thập số liệu.
2.2.3.1.Các thông số chung
- Tuổi, giới
- Bệnh lý nguyên nhân và lý do đặt ống nội khí quản: bệnh phổi tắc nghẽn mạn tính, đái tháo đường, chấn thương, phẫu thuật…
- Chẩn đoán tại khoa điều trị.
- Đánh giá mức độ nặng bằng bảng điểm APACHE II.
- Sử dụng kháng sinh trước khi viêm phổi.
2.2.3.2.Các thông số trong quá trình điều trị
v Các thông số lâm sàng và xét nghiệm
- Nhiệt độ cơ thể: lấy nhiệt độ cao nhất trong ngày, từ 8 giờ ngày hôm trước tới 8 giờ ngày hôm sau, số liệu được thu thập hàng ngày theo bệnh án nghiên cứu.
- Xét nghiệm công thức máu làm theo chỉ định của bác sỹ, số lượng bạch cầu, procalcitonin được đưa vào nghiên cứu tại các thời điểm 48 giờ, 72 giờ… sau thở máy.
- XQ tim phổi được chụp khi bệnh nhân mới vào viện và sau khi thở máy 48 giờ, 72 giờ…
- Số lượng và tính chất đờm cũng được theo dõi trong 24 giờ, được đánh giá theo các mức độ ít, nhiều, rất nhiều. Đánh giá màu sắc trong, đục, số liệu thu thập hàng ngày theo bệnh án nghiên cứu.
- Xét nghiệm khí máu trong thở máy được theo dõi thường quy, giá trị PaO2/FiO2 lấy vào nghiên cứu là giá trị vào các ngày thứ nhất và sau 48 giờ, 72 giờ…thở máy.
- Các xét nghiệm chức năng gan, thận, xét nghiệm đông máu, định lượng albumin huyết thanh, cấy máu, nước tiểu được làm theo quy trình thường quy.
- Hàng ngày tính bảng điểm viêm phổi theo bảng điểm viêm phổi (CPIS) của Pugin.
- Chẩn đoán viêm phổi vào ngày thứ mấy sau thở máy.
- Viêm phổi sớm: được tính từ khi thở máy đến khi xuất hiện viêm phổi < 5 ngày
- Viêm phổi muộn: được tính từ khi thở máy đến khi xuất hiện viêm phổi ≥ 5 ngày.
- Thời gian thở máy: tính theo đơn vị ngày, từ ngày đặt ống nội khí quản thở máy đầu tiên tới ngày được rút nội khí quản.
- Thời gian nằm điều trị tại khoa Hồi sức cấp cứu.
- Tỉ lệ tử vong: tính cả tỉ lệ tử vong thô (tử vong do bất cứ nguyên nhân nào xảy ra trong quá trình điều trị) và tử vong liên quan tới VPLQTM (tử vong được cho là do viêm phổi gây ra: ARDS, sốc nhiễm khuẩn)
- Kết thúc nghiên cứu khi: bệnh nhân rút nội khí quản; hoặc được mở khí quản; hoặc ra viện, hoặc khi bệnh nhân tử vong.
v Các xét nghiệm vi sinh:
- Bệnh phẩm dịch phế quản được lấy bằng xông hút, hoặc qua nội soi phế quản.
- Quy trình xác định vi khuẩn, kháng sinh đồ theo thường quy của khoa Vi sinh bệnh viện tỉnh Quảng Ninh.
2.2.4. Xử lý số liệu:
Nhập dữ liệu, xử lý và phân tích số liệu bằng các thuật toán thống kê y học trên phần mềm SPSS 15.0.
CHƯƠNG III
KẾT QUẢ
Từ tháng 04/2015 đến tháng 08/2016 có 28 bệnh nhân đủ tiêu chuẩn nghiên cứu.
3.1. Đặc điểm chung
3.1.1. Tuổi: X ± SD: 58,8 ± 22,3 năm (23-90)
Bảng 1: Phân bố theo tuổi
|
Tuổi (năm) |
n |
Tỉ lệ % |
|
< 60 |
14 |
50% |
|
> 60 |
14 |
50% |
|
Tổng số |
28 |
100% |
Nhận xét: Tuổi trung bình trong nghiên cứu là: 58.8 ± 22.3 năm, trong đó nhóm bệnh nhân dưới 60 tuổi và trên 60 tuổi là bằng nhau.
3.1.2. Giới
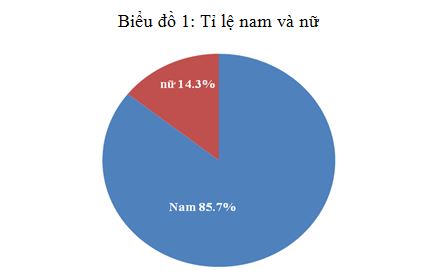
Biểu đồ 1: Tỉ lệ nam và nữ
Nhận xét: Bệnh nhân nam chiếm đa số tới 85.7%
3.1.3. Khoa điều trị ban đầu
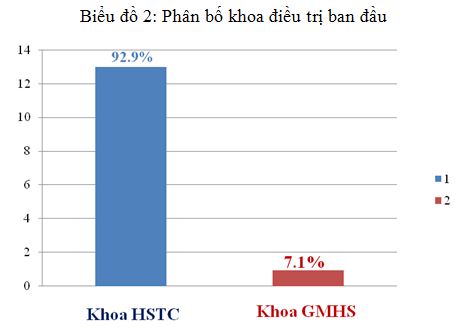
Biểu đồ 2: Phân bố khoa điều trị ban đầu
Nhận xét: Đa số bệnh nhân được nhập viện vào điều trị ngay tại khoa Hồi sức tích cực có 13 bệnh nhân chiếm tới 92.9%.
3.1.4. Chẩn đoán vào viện
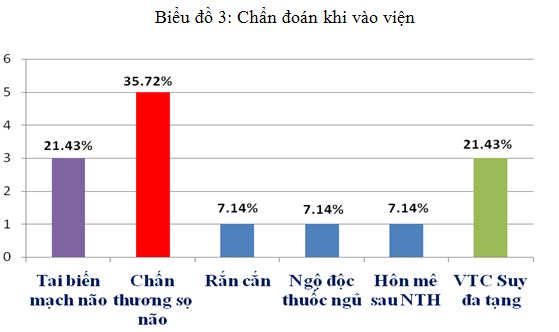
Biểu đồ 3: Chẩn đoán khi vào viện
Nhận xét: Đa số bệnh nhân vào viện với chẩn đoán Tai biến mạch não và Chấn thương sọ não chiếm tới 57.15%, sau đó là Viêm tụy cấp suy đa tạng.
3.1.5. Lý do đặt ống nội khí quản
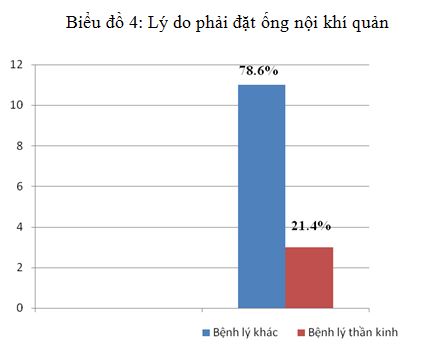
Biểu đồ 4: Lý do phải đặt ống nội khí quản
Nhận xét: Phần nhiều lý do đặt ống do tình trạng suy hô hấp do hôn mê, suy đa tạng. Một số ít là bệnh lý thần kinh gây liệt cơ như Rắn cắn, chấn thương cột sống cổ có liệt tủy.
3.1.6. Tiền sử
Bảng 2: Tiền sử bệnh
|
|
Có |
Không |
Tỉ lệ% |
|
Bệnh mạn tính |
8 |
20 |
28.6% |
|
Dùng kháng sinh |
28 |
0 |
100% |
Nhận xét: Tất cả các bệnh nhân đều đã được dùng kháng sinh trước khi vào khoa Hồi sức tích cực. Có 8 bệnh nhân có tiền sử bệnh mạn tính chiếm 28.6%.
3.1.7. Thời gian xuất hiện viêm phổi
X ± SD: 4.6 ± 1.5 ngày ( 3-8 )
Bảng 3: Thời gian xuất hiện viêm phổi
|
|
N |
Tỉ lệ% |
|
Viêm phổi sớm <5 ngày |
8 |
28.6% |
|
Viêm phổi muộn ≥5 ngày |
20 |
71.4% |
Nhận xét: Thời gian xuất hiện viêm phổi sau thở máy khoảng 5 ngày. Đa số các trường hợp viêm phổi liên quan thở máy là viêm phổi muộn với thời gian là trên 5 ngày sau thở máy.
3.1.8. Liên quan giữa viểm phổi sớm với tiền sử bệnh
Bảng 4: Liên quan giữa thời gian viêm phổi với tiền sử bệnh
|
|
Ts có bệnh mạn tính |
Ts không có bệnh mạn tính |
|
|
Viêm phổi < 5 ngày |
8 |
0 |
100% |
|
Viêm Phổi ≥ 5 ngày |
0 |
20 |
100% |
|
N |
8 |
20 |
28 |
Nhận xét: Kết quả bảng trên cho thấy viêm phổi sớm gặp toàn bộ ở những bệnh nhân có tiền sử bệnh lý mãn tính. Còn viêm phổi muộn gặp ở những bệnh nhân không có bệnh mạn tính.
3.1.9. Kết quả điều trị
Thời gian thở máy: X ± SD: 12.1 ± 6.2 ngày ( 5 – 28 )
Thời gian điều trị: X ± SD: 17.5 ± 7.6 ngày ( 5 – 28 )
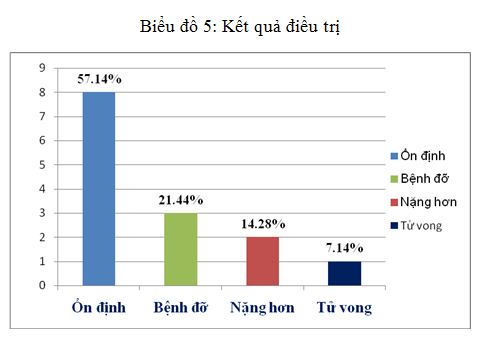
Biểu đồ 5: Kết quả điều trị
Nhận xét: Bệnh nhân được điều trị ổn định chiếm khoảng 60%. Có 2 bệnh nhân tử vong.
3.2. Một số chỉ số đánh giá tình trạng viêm
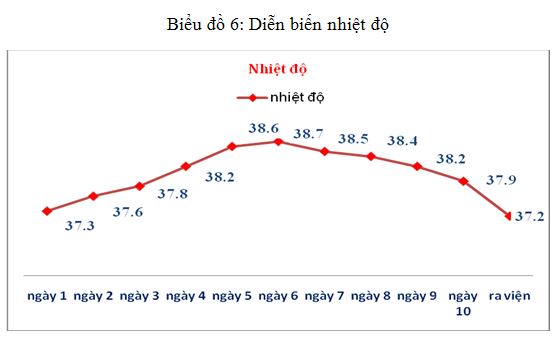
3.2.1. Diễn biến nhiệt độ
Biểu đồ 6: Diễn biến nhiệt độ
Nhận xét: Khi nhập viện hầu như các bệnh nhân không sốt, tình trạng sốt tăng dần sau thở máy, cao nhất vào ngày thứ 5, 6.
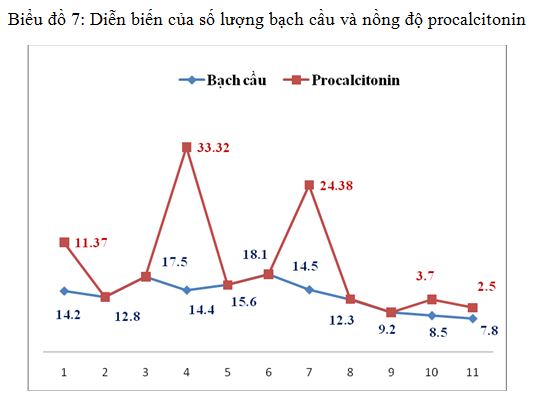
3.2.2. Diễn biến số lượng bạch cầu, nồng độ procalcitonin
Biểu đồ 7: Diễn biến của số lượng bạch cầu và nồng độ procalcitonin
Nhận xét: Từ kết quả trên ta thấy ngay khi vào viện các bệnh nhân đã có tình trạng đáp ứng viêm với số lượng bạch cầu và nồng độ procalcitonin tăng.
3.3. Căn nguyên nhiễm khuẩn
3.3.1. Kết quả vi sinh
Bảng 5: Kết quả cấy dịch phế quản
|
TÊN VI KHUẨN |
n |
TỶ LỆ |
|
Escherichia. Coli |
8 |
28.6% |
|
Enterobacter. Cloacae |
8 |
28.6% |
|
Klebsiella pneumonia |
6 |
21.5% |
|
Acinetobacter. Baumannii |
2 |
7.1% |
|
Streptococus. Agalactiae |
2 |
7.1% |
|
Candida. albicans |
2 |
7.1% |
|
Tổng cộng |
28 |
100% |
Nhận xét: Kết quả bảng trên cho thấy nhóm vi khuẩn gây bệnh hay gặp trong nghiên cứu là E. Coli và Enterobacter. Cloacae. Có 2 trường hợp mọc nấm Candida. Albican.
3.3.2.Tình trạng nhạy cảm kháng sinh của Escherichia. Coli
Bảng 6: Tình trạng nhạy kháng sinh của E. Coli
|
NHÓM KHÁNG SINH |
ĐẶC ĐIỂM (n = 8) |
||
|
NHẠY |
TRUNG GIAN |
KHÁNG |
|
|
Ceftazidime |
2 (25%) |
2 (25%) |
4 (50%) |
|
Cefotaxime |
0 |
0 |
8 (100%) |
|
Cefoperazone |
4 (50%) |
0 |
4 (50%) |
|
Cefepime |
2 (25%) |
6 (75%) |
0 |
|
Ampicillin/sulbactam |
0 |
0 |
8 (100%) |
|
Gentamycin |
2 (25%) |
6 (75%) |
0 |
|
Amikacin |
4 (50%) |
0 |
4 (50%) |
|
Ciprofloxacin |
2 (25%) |
4 (50%) |
2 (25%) |
|
Levofloxacin |
2 (25%) |
4 (50%) |
2 (25%) |
|
Imipenem |
4 (50%) |
4 (50%) |
0 |
Nhận xét: Theo kết quả bảng trên E. Coli còn nhạy cảm với kháng sinh nhóm Carbapenem và nhóm Aminoglycoside.
3.3.3.Tình trạng nhạy cảm kháng sinh của Enterobacter. Cloacae
Bảng 7: Tình trạng nhạy kháng sinh của Enterobacter. Cloacae
|
NHÓM KHÁNG SINH |
ĐẶC ĐIỂM (n = 8) |
||
|
NHẠY |
TRUNG GIAN |
KHÁNG |
|
|
Ceftazidime |
0 |
0 |
8 (100%) |
|
Cefotaxime |
0 |
0 |
8 (100%) |
|
Cefoperazone |
0 |
0 |
8 (100%) |
|
Cefepime |
0 |
0 |
8 (100%) |
|
Ampicillin/sulbactam |
0 |
0 |
8 (100%) |
|
Gentamycin |
0 |
4 (50%) |
4 (50%) |
|
Amikacin |
0 |
6 (75%) |
2 (25%) |
|
Ciprofloxacin |
0 |
0 |
8 (100%) |
|
Levofloxacin |
4 (50%) |
4 (50%) |
0 |
|
Imipenem |
4 (50%) |
4 (50%) |
0 |
Nhận xét: Theo kết quả trên vi khuẩn Enterobacter. Cloacae đề kháng gần như toàn bộ các nhóm kháng sinh. Tuy nhiên còn nhạy với hai nhóm là levofloxacin và nhóm imipenem.
3.3.4.Tình trạng nhạy cảm kháng sinh của Klebsiella. Pneumoniae
Bảng 8: Tình trạng nhạy kháng sinh với K. Pneumoniae
|
NHÓM KHÁNG SINH |
ĐẶC ĐIỂM (n = 6) |
||
|
NHẠY |
TRUNG GIAN |
KHÁNG |
|
|
Ceftazidime |
0 |
4 (66.7%) |
2 (33.3%) |
|
Cefotaxime |
2 (33.3%) |
0 |
4 (66.7%) |
|
Cefoperazone |
0 |
4 (66.7%) |
2 (33.3%) |
|
Cefepime |
0 |
6 (100%) |
0 |
|
Ampicillin/sulbactam |
0 |
2 (33.3%) |
4 (66.7%) |
|
Gentamycin |
4 (66.7%) |
2 (33.3%) |
0 |
|
Amikacin |
4 (66.7%) |
|
2 (33.3%) |
|
Ciprofloxacin |
6 (100%) |
0 |
0 |
|
Levofloxacin |
6 (100%) |
0 |
0 |
|
Imipenem |
6 (100%) |
0 |
0 |
Nhận xét: K. Pneumoniea còn nhạy cảm với một số nhóm kháng sinh là nhóm Aminoglycosid, nhóm quinolon và nhóm Carbapenem.
3.3.5. Tình trạng nhạy cảm của Acinetobacter. Baumannii, Steptococcus. Agalactiae.
Bảng 9: Tình trạng nhạy cảm kháng sinh của A. Baumannii và S. agalactiae
|
TÊN VI KHUẨN |
A.Baumannii |
S. agalactiae |
|
Ceftazidime |
Kháng |
Kháng |
|
Cefotaxime |
Kháng |
Nhạy |
|
Cefoperazone |
Kháng |
Kháng |
|
Cefepime |
Kháng |
Kháng |
|
Ampicillin/sulbactam |
Trung gian |
Nhạy |
|
Gentamycin |
Kháng |
Nhạy |
|
Amikacin |
Kháng |
Kháng |
|
Ciprofloxacin |
Nhạy |
Kháng |
|
Levofloxacin |
Nhạy |
Nhạy |
|
Imipenem |
Nhạy |
Nhạy |
Nhận xét: Hai loại vi khuẩn này còn nhạy với hai nhóm kháng sinh là quinolon và carbapenem.
CHƯƠNG IV
BÀN LUẬN
4.1. Đặc điểm chung
4.1.1. Đặc điểm tuổi và giới
Từ tháng 04/2015 đến tháng 8/2016 chúng tôi chọn được 28 bệnh nhân đủ tiêu chuẩn vào nghiên cứu.
Tuổi trung bình của bệnh nhân trong nghiên cứu là 58 tuổi, bệnh nhân trẻ tuổi nhất là 23 tuổi, cao tuổi nhất là 90 tuổi.
Giới chủ yếu là bệnh nhân nam có thể do trong nghiên cứu này nhóm bệnh nhân thường là tai nạn giao thông và bệnh nhân viêm tụy cấp nặng do lạm dụng rượu bia.
4.1.2. Khoa nhập viện ban đầu
Trong nghiên cứu của chúng tôi hầu như tất cả bệnh nhân được nhập viện qua phòng cấp cứu sơ cứu và chuyển vào ngay khoa Hồi sức tích cực. Chỉ có một bệnh nhân là nhận từ phòng mổ sang sau mổ chấn thương sọ não. Kết quả này cũng giống với nghiên cứu của Giang Thục Anh 2004 tại khoa Hồi sức tích cực bệnh viện Bạch mai [2].
4.1.3. Chẩn đoán khi nhập viện và lý do đặt ống nội khí quản.
Đa số các trường hợp nhập viện ban đầu vì lý do đột quị não, sau chấn thương sọ não mức độ nặng, có rối loạn ý thức, hôn mê nên đều có chỉ định đặt ống nội khí quản để đảm bảo hô hấp, tránh trào ngược khi bệnh nhân đã mất phản xạ bảo vệ đường thở. Ngoài ra một số trường hợp cần phải đặt ống thở máy do diễn biến suy đa tạng trên bệnh nhân Viêm tụy cấp nặng. Một số nguyên nhân khác gặp trong nghiên cứu của chúng tôi là tình trạng bệnh lý thần kinh dẫn đến liệt cơ hô hấp như rắn cắn, chấn thương cột sống cổ có liệt tủy. Kết qu ả này cũng giống với nghiên cứu của Trần Hữu Thông [8].
4.1.4. Tiền sử
Kết quả của chúng tôi chỉ có 4 bệnh nhân có bệnh lý mạn tính chiếm tỉ lệ 28.6%. thấp hơn so với Giang Thục Anh [2] có thể do số bệnh nhân của chúng tôi có cả các bệnh nhân chấn thương sọ não, còn trong nghiên cứu của Giang Thục Anh tại bệnh viện Bạch mai đa số các bệnh nhân là bệnh nội khoa và có độ tuổi trung bình cao hơn.
100% bệnh nhân trong nghiên cứu đều đã được dùng kháng sinh trước khi nhập khoa Hồi sức tích cực, tuy nhiên gần như không khai thác được bệnh nhân đã được dùng kháng sinh loại gì.
4.1.5. Thời gian xuất hiện viêm phổi
Thời gian xuất hiện viêm phổi sau thở máy trong nghiên cứu của chúng tôi trung bình là 4.6 ± 1.5 ngày kết quả này cũng gần giống với nghiên cứu của Trần Hữu Thông và Bệnh viện Nguyễn Tri Phương với thời gian trung bình là 5.8 ± 3.3 ngày và 6 ± 3 ngày [8], [6].
Số bệnh nhân xuất hiện viêm phổi sớm là 4 bệnh nhân chiếm tỉ lệ 28.6%, bệnh nhân viêm phổi muộn có 10 bệnh nhân chiếm 71.4%. và tất cả các bệnh nhân viêm phổi sớm đều có tiền sử bệnh lý mạn tính, đây có thể là yếu tố nguy cơ quan trọng đối với viêm phổi sau thở máy do sức đề kháng giảm, khả năng chống đỡ với các tác nhân bên ngoài giảm dẫn đến tăng nguy cơ viêm phổi liên quan khi thở máy. Kết quả này cũng giống với một số nghiên cứu khác.
4.1.6. Kết quả điều trị
Thời gian thở máy trung bình 12.1 ± 6.2 ngày, thời gian điều trị trung bình 17.5 ± 7.6 ngày. Thời gian thở máy của chúng tôi dài hơn so với của Trần Hữu Thông là 7.5 ± 4.4 ngày. Tuy nhiên thời gian điều trị thì cũng tương đương giữa hai nghiên cứu [8].
Kết quả điều trị theo nghiên cứu chúng tôi bệnh nhân ổn định, và tương đối ổn định khi ra viện là 78.6%, còn 2 bệnh nhân tử vong và hai bệnh nhân nặng xin về. Kết quả này cũng giống với nghiên cứu của Trần Hữu Thông với tỉ lệ tử vong là 20.9% [8].
4.2. Diễn biến tình trạng viêm
Theo kết quả nghiên cứu thời điểm trước đặt ống đa số bệnh nhân không có sốt, tình trạng sốt tăng dần sau khi đặt nội khí quản thở máy. Tăng cao nhất vào ngày thứ 6, 7 đặt ống. Kết quả này cũng giống với nghiên cứu của Trịnh Văn Đồng 2005, Nguyễn Ngọc Quang 2011 [4], [7].
Số lượng bạch cầu, nồng độ procalcitonin tăng ngay từ khi chưa thở máy, xu hướng tăng dần sau khi can thiệp đặt ống nội khí quản. Có thể do đa số bệnh nhân nhập viện trong tình trạng nặng do đó đều có quá trình đáp ứng viêm mạnh mẽ ngay từ đầu.
4.3. Căn nguyên gây viêm phổi
4.3.1. Kết quả vi sinh
Kết quả bảng 5 cho thấy cấy dịch phế quản chủ yếu là nhóm vi khuẩn đường ruột bao gồm Escherichia. Coli và Enterobacter. Cloacae chiếm tới 57.2%, nguyên nhân có thể do vi khuẩn di trú trong miệng họng bệnh nhân, trong đường tiêu hóa khi bị giảm tính acid ở dạ dày do giảm tiết dịch dạ dày, do đa số các bệnh nhân đều phải đặt ống thông dạ dày để bơm ăn.
Tiếp theo là nhóm Klebsiella. Pneumoniea chiếm 21.5%, đây là nhóm vi khuẩn gây nhiễm trùng bệnh viện cũng hay gặp, kết quả này gần giống với nghiên cứu của Trịnh Văn Đồng 2005 và Trần Hữu Thông. Tuy nhiên đa số các nghiên cứu khác thì nhóm vi khuẩn gây viêm phổi bệnh viện hay gặp là A. Baumannii, trực khuẩn mủ xanh và tụ cầu vàng.
4.3.2.Tình trạng nhạy cảm kháng sinh của Escherichia. Coli
Kết quả bảng 6 cho thấy chủng này còn nhạy với nhiều kháng sinh, tuy nhiên không cao và tỷ kháng kháng sinh cũng chiếm tỷ lệ tương đối. Nhóm kháng sinh còn tác dụng tương đối với E. Coli là Cefoperazone, Amikacin và imipenem với tỷ lệ nhạy kháng sinh là 50%.
4.3.3.Tình trạng nhạy cảm kháng sinh của Enterobacter. Cloacae
Từ kết quả bảng 7 ta thấy Chủng Enterobacter. Cloacae này gần như kháng hết toàn bộ các kháng sinh. May còn có đáp ứng với hai nhóm levofloxacin và imipenem ở mức độ trung bình.
4.3.4.Tình trạng nhạy cảm kháng sinh của Klebsiella. Pneumoniae
Kết quả bảng 8 cho thấy chủng Klebsiella. Pneumoniae này còn nhạy cảm với một số kháng sinh ở mức khá 75% như nhóm Quinolon, nhóm aminoglycosid, nhóm carbapenem.
CHƯƠNG V
KẾT LUẬN
- Viêm phổi liên quan thở máy sớm thường gặp ở bệnh nhân có bệnh lý mạn tính đi kèm.
- Viêm phổi liên quan thở máy góp phần làm nặng bệnh, kéo dài thời gian thở máy, thời gian điều trị, tăng nguy cơ tử vong.
- Căn nguyên gây viêm phổi thường gặp là Escherichia. Coli, Enterobacter. Cloacae và Klebsiella. Pneumoniae.
- Nhóm Enterobacter. Cloacaea là nhóm kháng kháng sinh nhiều nhất.
CHƯƠNG VI
KIẾN NGHỊ
- Kiểm soát nhiễm khuẩn bệnh viện hạn chế tối đa các nguy cơ dẫn đến viêm phổi liên quan đến thở máy.
- Cần nghiên cứu căn nguyên gây viêm phổi liên quan thở máy liên tục để giúp các bác sĩ lâm sàng định hướng sử dụng kháng sinh hợp lý.
(Lượt đọc: 27150)
Tin tức liên quan
- Đề tài đánh giá kết quả phẫu thuật thay khớp háng tại Bệnh viện Đa khoa tỉnh Quảng Ninh từ tháng 1/2012 đến tháng 8/2016
- Đề tài "Đánh giá tác dụng của phương pháp cấy chỉ Catgut điều trị hội chứng thắt lưng hông tại khoa Y học cổ truyền Bệnh viện Đa khoa tỉnh Quảng Ninh"
- Đề tài nghiên cứu ứng dụng phẫu thuật tim hở và phẫu thuật mạch máu trong điều trị các bệnh lý tim mạch tại Quảng Ninh của Bệnh viện Đa khoa tỉnh được nghiệm thu đạt kết quả xuất sắc
- Tiêu điểm
- Tin đọc nhiều















202521016343.jpg)








